Гиперплазия тканей. Увеличение (гипертрофия) гипофиза головного мозга. Когда поражена вертебрально - базилярная артерия
В новостных сводках всегда шокируют известия о том, что в юном возрасте кто-то скончался от инсульта, будучи абсолютно здоровым и сильным. Причиной внезапной закупорки сосуда является аномальное уменьшение его просвета. Виной тому являются не холестериновые бляшки, а гипоплазия артерии головного мозга ─ патологическое сужение спинномозговых сосудов или артерий головного мозга. Чаще всего аномалия встречается в сосуде, приводящем кровь к головному мозгу в правой половине туловища. Заболевание наблюдается у 80% пожилых людей, потому что к врождённому дефекту прибавляются возрастные изменения сосудов. Гиперплазия правой позвоночной артерии, что это такое и как проявляется? В каких случаях гипоплазия головного мозга приводит к развитию стеноза, увеличивая риск ишемии сосудов и инсульта? В чём отличия гипоплазии правой и левой позвоночных артерий, сосудов головного мозга? Как проявляется гипоплазия артерии головного мозга?
Увеличение жировой ткани, которое мы наблюдаем у пациентов с ожирением, частично связано с увеличением размера адипоцитов и отчасти увеличением их числа. Эта гиперплазия связана с пролиферацией и дифференциацией клеток-предшественников в адипоциты. Явления адипогенеза зависят от взаимодействия между жировой тканью и другими органами.
Важно подчеркнуть, что вопреки старой теории способности к умножению клеток и дифференциации жирового органа являются постоянными, то есть постоянными на протяжении всей жизни. В последние годы это широко описано в электронной микроскопии и других методах.
Правый и левый позвоночные сосуды относятся к вертебробазилярному кровяному бассейну, обеспечивающего перенос от 15 до 30% объёма крови. Остальные 70–85% принадлежат сонной артерии. Гипоплазия головного мозга не даёт полноценно питать кровью такие отделы, как мозжечок, ствол и затылочные доли. Это приводит к ухудшению самочувствия и развитию сердечно-сосудистых заболеваний.
Лечение опухолей головного мозга
На рисунке 1 показано разнообразие клеток, составляющих жировую ткань: во время дифференцировки клетка постепенно приобретает свою типичную морфологию и особенно ее специфические метаболические функции, позволяя ей достичь липогенеза, который будет в зрелом адипоците, подтвержденным выражением лептин, контроль емкости хранения триглицеридов.
Таким образом, жировой орган представляет собой большое разнообразие клеток и важные функциональные адаптационные способности благодаря пластической пластичности. Однако, в зависимости от их местоположения, возможности адипоцитов значительно различаются.
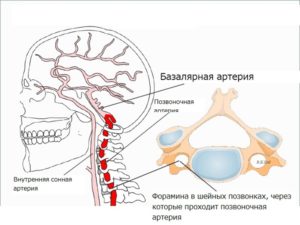
Строение позвоночной артерии
Позвоночные сосуды, правый и левый, проходят через поперечные отростки шейных позвонков и в черепную коробку через затылочное отверстие. Там они соединяются в базилярный канал, обеспечивающего перенос от 15 до 30% объёма крови. Затем под полушариями мозга вновь разветвляются, образуя Виллизиев круг. От магистральных артерий головного мозга отходят многочисленные ответвления, питающие все отделы головного мозга. Отводят кровь от головы яремные вены, расположенные на шее.
Клинически, разница между абдоминальным ожирением и гиноидом хорошо известна. Метаболический синдром и сердечно-сосудистый риск особенно коррелируют с висцеральной жировой тканью, а не с подкожным жиром. Действительно, размер и количество адипоцитов, а также уровень экспрессии генов, участвующих в адипогенезе и липогенезе, различны между этими различными местоположениями.
Фактически, адипоциты, расположенные в ягодицах и бедрах, очень чувствительны к женским гормонам, а их триглицеридная квота используется для кормления плода в случае ограничения потребления калорий. Это место постепенно исчезает при менопаузе, благоприятствуя распределению брюшной полости.
Как проявляется болезнь
Мозжечок
Сосуды основания мозга образуют замкнутый круг. Если какой-то участок имеет узкий просвет или неправильное расположение, Виллизиев круг становится незамкнутым, что приводит к развитию различных опасных для жизни заболеваний. Гипоплазия позвоночных артерий или ПА негативно сказывается на подпитке мозжечка, это имеет следующие проявления:
Висцеральная жировая ткань составляет всего 5-20% от общей жировой ткани. Это не привилегированное место хранения, и его способность к пролиферации кажется слабой, в отличие от подкожной ткани, однако ее расположение выше по потоку от печени делает ее играть роль еще более важной. Его морфология, более нерегулярная, менее организована, чем у подкожной ткани, но ее иннервация и ее васкуляризация более важны. Это также место интенсивного липолиза, с очень быстрым обновлением жирных кислот, которые он хранит.
Висцеральные адипоциты более устойчивы к антилиполитическому действию инсулина, но более чувствительны к воздействию катехоламинов, чем подкожные клетки. С другой стороны, их развитие тесно связано с действием кортизола и его местного производства. Их низкие запасы энергии используются в ситуациях острого метаболического стресса, когда необходима немедленная доступность энергии.
- возникает головокружение;
- нарушается координация движения;
- ухудшается почерк;
- страдает мелкая моторика (пришивание пуговицы, вязание, лепка).
Ствол головного мозга
В стволе головного мозга находится отдел, отвечающий за терморегуляцию, движение мышц лица, моргание, мимику, глотание пищи. Гипоплазия мозговой артерии, мешающая нормальному кровоснабжению ствола, вызывает постоянный или частый звон или жужжание в ушах, частые обморочные состояния и головокружение, приступы головной боли, замедляется речь, мимика вялая, глотание затруднено.
Подкожная жировая ткань организована в обычные дольки и метаболически более стабильна, чем висцеральная. Подкожные адипоциты могут быть очень разнообразными по размеру, что отражает очень высокую пластичность этой ткани. Их высокая емкость для хранения жира в виде триглицеридов позволит организму поглощать излишки энергии.
В случае положительного энергетического баланса клетки сначала адаптируются гипертрофированием. Во второй раз, по причине причины и следствия, они становятся гиперпластичными. Эта способность к расширению может достигать критического размера, который был бы генетически определен и специфичен для каждого отложения жировой ткани. Затем адипоциты, достигшие максимального размера, должны затем увеличиваться.
Затылочные доли
Патология сосудов головного мозга, подпитывающих затылочные доли, проявляется в резком ухудшении зрения, возникновении пелены перед глазами, галлюцинаций.
Общие проявления
Гипоплазия мозга имеет общую симптоматику: онемение руки, скачки артериального давления, слабость рук и ног. Мигрень, имеющая неясную этимологию, внезапные панические атаки, которые не может объяснить психотерапевт, ─ за этими симптомами часто скрывается гипоплазия. Вот почему при вышеописанных проявлениях стоит немедленно обратиться к терапевту.
Большая емкость хранения подкожной жировой ткани может теоретически иметь профилактический эффект и ограничивать накопление висцерального жира. Недавнее исследование показало, что гиперплазия преимущественно присутствует в подкожном жире, тогда как гипертрофия клеток наблюдается в подкожных и висцеральных тканях.
Взаимодействие между висцеральной и подкожной жировой тканью
Избыточная висцеральная жировая ткань в настоящее время повсеместно признана связанной с различными нарушениями метаболического синдрома: снижение толерантности к глюкозе, высокое кровяное давление, дислипидемия и т.д. в частности, объем этой ткани является параметром, который лучше всего коррелирует с индексом чувствительности к инсулину.
Причины развития
Гипоплазия артерии головного мозга имеет врождённую, реже приобретённую природу происхождения. В первом случае узкий артериальный просвет является следствием интоксикации женщины во время беременности. Курение и алкоголь, инфекционные заболевания (краснуха, грипп), приём лекарств и токсичные отравления, а также стрессы и депрессии приводят к неправильной закладке позвоночных сосудов. Признаки гипоплазии правой позвоночной артерии нередко наблюдаются у малыша после того, как в утробе пуповина обмотается вокруг шеи, даже если проблема вовремя устраняется. У эмбриона и новорожденного диагностировать патологию невозможно, она проявляется во взрослом возрасте, чаще на фоне других сердечно-сосудистых заболеваний.
Чрезмерное накопление этого материала также может быть маркером дисфункции жировой ткани, что делает его неспособным адекватно хранить излишки энергии. Именно этот уровень емкости хранилища может определить нашу индивидуальную восприимчивость к развитию метаболического синдрома.
В случае, когда подкожная жировая ткань человека способна воспитывать его и адекватно хранить избыточную энергию, как и должно быть, этот человек будет защищен. В противоположном случае, например, в том случае, когда эта ткань отсутствует, недостаточна или устойчива к инсулину и имеет ограниченную емкость для хранения, избыточный жир затем будет нежелательно храниться в печени. сердечной и висцеральной жировой ткани.
Приобретённое сосудистое нарушение встречается редко, только как результат механических повреждений позвонков и остеохондроза шейного отдела позвоночника. Сужение просвета сонной артерии характерно после травм шеи, связанных с повреждением шейных позвонков либо долговременного ношения специального фиксатора.
Гипоплазия левой позвоночной артерии
Гипоплазия правой позвоночной артерии диагностируется чаще, чем аналогичная патология левосторонней сосудистой магистрали. Гипоплазия левой позвоночной артерии диагностируется у каждого 10 пациента, обратившегося с жалобами к врачу. Патология заключается в недоразвитии или сужении просвета до 1–1,5 мм (в норме она имеет диаметр 2–4,5 мм). Спецификой левосторонней гипоплазии является застой крови в области шеи, что вызывает сильнейшие боли шейного отдела при резком повышении давления.
Как это ни парадоксально, человек с большей способностью накапливать подкожную жировую ткань и, следовательно, подвержен риску развития значительного ожирения, с меньшей вероятностью развивает метаболическое заболевание. Интересно видеть, что эта разница очень различна между пациентами, поскольку она может быть от незначительной до очень значительной с разницей более 50%.
Строение позвоночной артерии
Эти разные результаты тем интереснее, потому что размер адипоцита является отражением его функции. Было даже предложено использовать этот параметр в качестве предиктора метаболических осложнений. 9, 10. Чрезмерное накопление жировой ткани происходит от истощения ожирения. Однако его тяжесть не имеет прямой корреляции с сопутствующими заболеваниями. Они связаны с типом распределения жировой ткани, а не с общей суммой. Морфологический и функциональный анализ жира выявляет значительные различия, характерные для его местоположения.
Правый позвоночный сосуд компенсирует плохой кровоток, и проблема, становится очевидной только спустя годы. Диагностику затрудняют и довольно распространённые симптомы, которыми характеризуется гипоплазия левой позвоночной артерии. Вялость, нарушение координации движения, скачки давления, приступы цефалгии, тошнота схожи с проявлением других заболеваний, например, вегетососудистой дистонии (ВСД), атеросклероза или опухоли головного мозга.
Гипоплазия правой позвоночной артерии
Таким образом, жировая ткань является реальным органом, состоящим из нескольких типов клеток с различными способностями гипертрофии, гиперплазии и дифференцировки. В то время как первый более развит на подкожном уровне, где адипоциты очень велики, другие характерны для внутрибрюшинной локализации. Наконец, тяжесть ожирения связана с гипертрофией, в то время как сопутствующие заболевания связаны с возможностью размножения и дифференциации.
Большая часть пациентов с резистентностью к инсулину страдает ожирением и поэтому подвергается воздействию как периферических сообщений от печени, так и мышц в состоянии резистентности к инсулину, а также от жировой ткани, перегруженной жиром. Две ткани являются предпочтительной мишенью этих сообщений из-за их способности реагировать гомеостатическим образом: мозгом и островками Лангерганса. Анализируемая статья посвящена реакции поджелудочной железы. В ситуациях, устойчивых к инсулину, эндокринная поджелудочная железа реагирует, увеличивая производство инсулина, чтобы компенсировать отсутствие чувствительности к воздействию гормона.
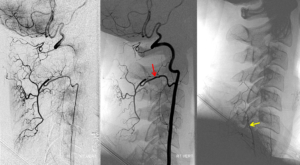
Стрелочкой указана пораженная артерия
Гипоплазия артерии головного мозга не представляет угрозу жизни, но значительно ухудшает качество жизни. После постановки диагноза большинству пациентов назначаются сосудорасширяющие препараты, которые увеличивают просвет артерии, нормализуя кровоток. Но длительное применение вазодилататоров (сосудорасширяющих средств) приводит к нежелательным побочным действиям (тахикардия, потливость, заложенность носа), поэтому лечение проводится курсами. Если гипоплазия позвоночной артерии слева грозит инсультом или инфарктом, больному назначают ангиопластику ─ внедрение на место, где сужается просвет, металлической сетчатой трубки, которая поддерживает стенки сосуда, обеспечивая полноценный кровоток.
Пнсвмоенцефалография и пневмовентрикулография
Эта компенсация, эффективная в течение длительных периодов, не является вечной в все предметы. Когда он ослабевает, он открывает дверь к непереносимости глюкозы, а затем вводит диабет. Сопротивление, усугубляемое погодой, превысило способность секреции индивидуума.
Американские авторы исследовали механизмы ответа поджелудочной железы на состояния резистентности к инсулину, которые были трансплантированы в нормальные островки от нормальных мышей под почечной капсулой. Как только они были трансплантированы в резистентные к инсулину рецепторы, островки увеличились в четыре раза по объему ниже почечной капсулы, степень естественного апоптоза не изменилась, но индекс митотической активности показал значительное увеличение. Островки были в основном сделаны путем ускорения митоза и пролиферации бета-клеток.
Гипоплазия правой позвоночной артерии
Признаки гипоплазии правой позвоночной артерии легко спутать с обычным недомоганием и утомлением, потому что они схожи с эмоциональным расстройством. Левый позвоночный сосуд в 1,5–2 раза шире правого, поэтому даже в случае сужения просвета аномалия не столь заметна. По этой причине гипоплазия позвоночной артерии справа встречается гораздо чаще, чем артерий позвоночного столба слева. Патология выражается прежде всего в нарушении эмоционального фона, ведь нарушается подпитка затылочного отдела мозга, отвечающего за эмоции и зрение. Характерные признаки плохого кровоснабжения затылочных долей легко спутать с сезонной депрессией: беспричинные бессонницы сменяются неуправляемой сонливостью, развивается метеозависимость, апатия и вялость.
Под угрозой интракраниальный отдел
В зеркальном эксперименте исследователи получили быстрое плавление островков устойчивых мышей, трансплантированных под капсулой инсулин-толерантных мышей. Каков фактор, ответственный за эти изменения? Без сомнения, это циркулирующий фактор. Действительно, почечная часть трансплантата лишает островки нервных связей. Интересно отметить, что бета-клеточная гиперплазия ясна у мышей, которые устойчивы к инсулину при условной инактивации инсулинового рецептора в печени, но почти отсутствуют, когда рецептор инактивируется в мышцах. ответственный за митотический ответ островков, имеет печеночное происхождение.
Гиперплазия правой позвоночной артерии является врождённой патологией и редко приобретённой. В некоторых случаях она никак не влияет на качество жизни, но иногда является причиной серьёзных проблем со здоровьем. Нередко признаки гипоплазии правой позвоночной артерии напоминают симптомы опухоли головного мозга:
- у больного случаются обмороки;
- проблемы с координацией движения;
- кратковременная неустойчивость при вставании с кровати.
Сосудорасширяющие лекарства, применяемые при левосторонней артериальной гипоплазии, в лечении правосторонней патологии не используются. Вместо них, врачи выписывают разжижающие кровь препараты. Гипоплазия правой позвоночной артерии опасна тем, что образовавшийся в узком просвете сосуда тромб заблокирует прохождение крови и приведёт к инсульту. Препараты Кардиомагнил, Кавитон, Тиклопидин, Варфарин противостоят тромбообразованию и способствуют повышению эластичности сосудов.
Можно также думать о самом инсулине, который имеет рецепторы в бета-клетках: мыши, у которых инактивирован поджелудочный инсулиновый рецептор, не развивается реактивная гиперплазия островков до резистентности к инсулину. Хотя обычно считалось, что реакция поджелудочной железы на резистентность к инсулину является чисто функциональной, активное размножение бета-клеток происходит в мышиных моделях резистентности к инсулину. Сигнал, который вызывает это размножение, остается неизвестным. инсулинорезистентные препараты применяются к людям, этот сигнал имеет решающее значение для риска диабета типа 2, связанного с резистентностью к инсулину.

Увеличенная часть показывает место сдавливания артерии
Когда поражена вертебрально - базилярная артерия
Правый и левый позвоночные сосуды, попадая внутрь черепной коробки, соединяются в единую артерию. Основная причина сужение её просвета ─ гипоплазия вертербальной артерии. Она ведёт к развитию серьёзного заболевания ─ вертебрально - базилярной недостаточности. Патология имеет серьёзные последствия и грозит ишемическим инсультом. Тромб, полностью перекрывающий и без того узкий просвет, приводит к остановке кровотока и инсульту.
Гиперплазия предстательной железы означает расширение органа. Другими терминами для описания одного и того же явления являются «аденома простаты» и «гипертрофия предстательной железы». Уже с 45-го года или даже раньше Простата увеличивается в объеме из-за пролиферации железистых клеток и других клеток. В возрасте 80 лет около 90% мужчин сталкиваются с расстройствами предстательной железы.
Доброкачественная гиперплазия предстательной железы - это опухоль, которая не имеет ничего общего с раком предстательной железы - но рак может образоваться в случае гиперплазии предстательной железы. Простата представляет собой железу, расположенную на выходе из мочевого пузыря, который у молодого человека имеет форму и размер каштана, окружающего уретру. Его роль заключается в содействии формированию семенной жидкости или плазмы.
Гипоплазия вертебральной артерии обычно развивается на фоне шейного остеохондроза. Есть даже специальный термин «синдром пизанской башни»: он случается у туристов, которые осматривают достопримечательности, запрокинув голову назад. Происходит сдавливание задней соединительной артерии, и человек испытывает симптомы:
- головокружение, сопровождающееся тошнотой;
- онемение рук и ног;
- двоится в глазах;
- нарушение координации.
Лечение сужения вертебральных сосудов проводится в неврологическом отделении, потому что заболевание в запущенных случаях приводит к летальному исходу.
Болезнь правого поперечного синуса
Правый поперечный синус ─ это вена-коллектор, связывающая внутренние и внешние сосуды головного мозга. В них проходит обратное всасывание спинномозговой жидкости из полостей мозговых оболочек. Из поперечного синуса кровь попадает в яремные вены, которые отводят кровь из внутричерепного пространства. Гипоплазия правого поперечного синуса ведёт к уменьшению просвета вены, что, в свою очередь, является угрозой возникновения геморрагического инфаркта мозга.
Болезнь левого поперечного синуса
Гипоплазия левого поперечного синуса даёт осложнения на зрение. Левый поперечный синус лежит симметрично правому, располагается в поперечной борозде черепной коробки. При нарушении оттока крови наблюдается отёк диска зрительного нерва. Больной жалуется на головную боль, головокружение и усталость, но именно резкое падение остроты зрения указывает на то, что у пациента гипоплазия левого поперечного синуса.
Под угрозой интракраниальный отдел
Интракраниальные сосуды расположены в полости черепа и костных каналов. К сосудам и артериям интракраниального сегмента относят все мозговые артерии, обе позвоночные артерии, образующие Виллизиев круг, а также основной сосуд, именуемый как прямой синус. Гипоплазия интракраниального отдела правой позвоночной артерии проявляется в виде сильных болей и похрустывания при повороте шеи, болях в глазах, что нередко схоже с симптомами шейного остеохондроза. Во время болезни происходит сдавливание сосудов шеи, у больного наблюдается недостаток питания головного мозга. Помимо курса сосудистой терапии, пациенту назначают массаж, посещение курсов лечебной гимнастики. Спорт имеет большое значение в лечении и профилактике данной патологии.
Когда болеет ребёнок
У детей иногда диагностируется гипоплазия правой почки (либо левой). Это врождённая патология, которая не бывает приобретённой. Она выражается в уменьшении размеров органа из-за пониженного количества нефронов ─ строительных клеток почки. Орган не перестаёт функционировать, но эффективность его работы снижается. Вторая здоровая почка берёт на себя большую часть нагрузки, и на состоянии здоровья это никак не сказывается. Гипоплазия правой почки чаще встречается у девочек, чем у мальчиков. Если заболевание выявлено, но оно не снижает качества жизни, то не нуждается в лечении. Гораздо опаснее двусторонняя почечная недоразвитость, которая приводит к инвалидности.
![]()
Справа пораженная почка
Мозолистое тело головного мозга
У ребенка является опаснейшим заболеванием, заключающееся в отсутствии мозолистого тела ─ отдела, в котором происходит скопления нервных волокон, осуществляющих нейронное взаимодействие между правым и левым полушариями головного мозга. Это заболевание не является приобретённым, а только врождённым. Оно диагностируется как во внутриутробном периоде развития, так и в течение 2 лет с момента рождения. В 70–75% случаях недоразвитость мозолистого тела у ребёнка приводит к инвалидности, шизофрении и судорожным припадкам. Причины заболевания до сих пор не выяснены, но к неблагоприятным факторам относят интоксикацию будущей мамы во время беременности.
Последствия
Гипоплазия артерий головного мозга имеет серьёзные последствия, вплоть до летального исхода. К другим сопутствующим проявлениям болезни относят следующее:
- увеличивается риск аневризмы и инсульта у взрослых;
- развивается гипертония;
- наблюдаются перепады артериального давления;
- ухудшается общее самочувствие;
- страдает качество жизни больного.
Профилактика гипоплазии
Так как гипоплазия артерии головного мозга носит врождённый характер, профилактика проводится в период, когда женщина ожидает малыша. Ей необходимо до наступления беременности вылечить инфекции, избегать отравлений, переехать из экологически неблагополучного региона, остерегаться радиационного и ионизированного излучения, избегать падений и травм живота в период беременности, не принимать без консультации врача лекарственные препараты.
Рекомендуется также профилактическое лечение народными средствами, которые способны повысить эластичность сосудов. Ежедневно нужно употреблять продукты, препятствующие развитию атеросклероза: оливковое масло, лимон, травяные сборы из мяты, мелиссы и боярышника. Периодически выезжайте на природу, проводите чистку организма от токсинов, следуйте низкокалорийной диете.
Содержание статьи
Опухоли головного мозга составляют около 9% от общего числа всех новообразований человека (И. Я. Раздольский, 1954) и занимают пятое место среди опухолей других локализаций. По данным А. П. Ромоданова и Н. Н. Мосийчука (1990), больные с опухолями головного мозга составляют около 2% пациентов с органическими заболеваниями нервной системы. Ежегодно регистрируется один случай опухоли мозга на каждые 15-20 тыс. человек. Мужчины и женщины болеют примерно одинаково. Заболеваемость у детей несколько ниже, чем у взрослых. Чаще опухоли наблюдаются в возрасте от 20 до 50 лет.Этиология и патогенез опухолей головного мозга
Природа опухолей головного мозга полиэтиологическое, на сегодня окончательно не выяснена. Среди теорий, объясняющих механизм возникновения опухолей, наиболее популярны те, что связывают появление неконтролируемого роста с изменениями генетической информации клеток. Важную роль здесь играет гиперплазия, возникающая под влиянием различных неблагоприятных экзо-и эндогенных факторов (интоксикации, воспалительные процессы, ионизирующее облучение, канцерогены, гормональные нарушения, длительная травматизация и другие). Нарушения эмбрионального развития, дисонтогенетична гетеротопия и атипия в строении мозга могут стать причиной развития бластоматозного процесса. Окончательное решение этого вопроса принадлежит будущему.Классификация опухолей головного мозга
I.По локализации:-супратенториальных
-субтенториальные
-двойной локализации:
краниоспинальные
супрасубтенториальни
-конвекситальи
-базальные
II. В отношении мозговой ткани:
внемозговые
внутримозговые
III. По происхождению:
-Первичные
Нейроэктодермальных (из нервных клеток - астроцитома, глиома, глиобластома, эпендимома, медуллобластомы, папиллома, пинеалома, невринома)
-Вторичные
3 производных мезенхимы (метастатические) (менингиома, ангиоретикульома, саркома)
3 клеток гипофиза (аденома)
Из остатков гипофизарного хода (краниофарингиома)
Метастатические (в 80% метастазы рака легких и молочной железы)
Тератомы и тератоидни опухоли
Гетеротопические опухоли эктодермального происхождения (дермоиды)
Клиника опухолей головного мозга
Клиническая картина опухолей головного мозга обусловлена спецификой опухолевого роста, для которого характерны:1) общее воздействие на весь организм,
2) постоянное нарастание клиники - проградиентнисть заболевания,
3) местное воздействие на структуры головного мозга. Опухоли головного мозга.
Клиническая картина зависит от размера, локализации, темпа роста опухоли и выраженности перифокального отека. В клинической картине опухолей головного мозга выделяют общемозговые и очаговые симптомы.
Общемозговые симптомы свидетельствуют о наличии опухоли, очаговые (первичные и вторичные) - имеют важное значение в топической диагностике.
Общемозговые симптомы
Возникновение общемозговых симптомов обусловлено прежде всего повышением внутричерепного давления в результате постепенного увеличения опухоли, развития сопутствующего отека - набухания мозга, нарушением ликвороциркуляции и венозного оттока. В возникновении общемозговых симптомов определенную роль играет интоксикация организма, связанная как с непосредственным токсическим действием опухоли, так и с нарушениями функций внутренних органов, возникающих при расстройстве центральной регуляции через рост опухоли.Венозный застой приводит к транссудации жидкой части крови и усиление продукции спинномозговой жидкости сосудистыми сплетениями желудочков при снижении всасывания ее переполненными венами.
Наиболее типичными общемозговыми симптомами при гипертензивном синдроме являются головная боль, рвота, головокружение, нарушение сознания.
Головная боль при опухолях чаще гипертензионно происхождения, характеризуется двусторонность и диффузностью, беспокоит преимущественно под утро, может сопровождаться рвотой, после которого возможно облегчение. Для менингиом более свойственен головная боль оболочечного, сосудистого характера - периодический, преимущественно локализован, усиливается после физических и психоэмоциональных нагрузок.
Рвота центрального характера , не связанное с приемом пищи, возникает на высоте головной боли. После рвоты часто состояние больного улучшается, уменьшается выраженность головной боли. Рвота при изменении положения головы характерно для опухолей IV желудочка.
Головокружение проявляется ощущением, что напоминает Состояние легкого опьянения, дурноты, неуверенной координацией движений. Считается, что основой данного ощущения являются застойные явления в лабиринте.
Нарушение сознания проявляются в виде оглушения, степень которого возрастает с повышением внутричерепного давления. Возможны лабильность психики, расстройства памяти, мышления, восприятия, сосредоточения, возникают бред, галлюцинации. Психические расстройства могут появляться пароксизмально в виде приступов, но чаще развиваются постепенно, когда оглушение переходит в сопор, а в дальнейшем и в кому. Патогенез психических расстройств при опухолях мозга весьма сложен. В ряде случаев они обусловлены угнетением деятельности коры головного мозга в результате гипертензионно синдрома, в других - психические расстройства являются очаговым симптомом поражения преимущественно лобной доли.
Для опухолей головного мозга при выраженной гипертензии характерны зрительные нарушения:
- Ухудшение остроты зрения,
- Сужение полей зрения, в первую очередь на красный цвет (ранний симптом гипертензии),
- Обнубиляции (временные периодические расстройства зрения).
На глазном дне обнаруживают расширение вен сетчатки, застой, а на более поздних стадиях ~ атрофию дисков зрительных нервов, кровоизлияния в навколодискових отделах сетчатки. Конечной стадией застойных дисков является их вторичная атрофия. При опухолях головного мозга атрофия зрительных дисков может быть и первичной, связанной не столько с повышенным внутричерепным давлением, сколько с непосредственным сжатием зрительных нервов, или перекреста их опухолью. Своеобразный феномен наблюдается при локализации опухоли в области базиса передней черепной ямки - синдром Фостера-Кеннеди - на стороне очага наблюдается простая атрофия, снижение остроты зрения до полной слепоты с развитием застойного диска зрительного нерва на противоположной стороне.
Кроме перечисленных основных признаков повышения внутричерепного давления возможны менингеальные симптомы, брадикардия, снижение давления, особенно диастоле-ного, циркуляторные расстройства, эпилептический синдром, который может быть как локальным, так и гипертензивным.
Очаговые симптомы
Очаговые симптомы делятся на первично-очаговые симптомы и вторично-очаговые - по соседству и на расстоянии.Первично-очаговые обусловлены непосредственным действием опухолей на мозговые структуры в месте локализации. Вторично-очаговые обусловленные смещением (дислокацией) мозга и ишемическими нарушениями.
Первично-очаговые симптомы проявляются расстройствами функции тех участков мозга, на которые опухоль имеет непосредственное влияние: это двигательные, чувствительные, обонятельные, слуховые, зрительные, речевые нарушения. Так, при поражении лобной доли (задних отделов нижней лобной извилины - центр Брока) характерна моторная афазия.
При поражении височной доли - слуховые галлюцинации, сенсорная афазия (задний отдел верхней височной извилины доминантного полушария - центр Вернике).
Амнестическая афазия возникает при поражении нижних и задних отделов теменной и височной долей. Больным трудно назвать предмет, хотя хорошо понимают его назначение.
Семантическая или смысловая афазия развивается при локализации процесса на стыке теменной, височной и затылочной доли левого полушария у правшей.
Эпилептические припадки (судороги, припадки) наиболее характерны при локализации опухоли в височной доле. Довольно часто судорожные припадки длительное время является первой и единственной клиническим признаком заболевания, поэтому их появление всегда должна вызвать подозрение о наличии опухоли. Епиприпадкы могут быть малыми (petit mal), локальными (джексоновские эпилепсия), генерализованными судорогами с потерей сознания. Некоторые особенности нападений позволяют судить о локализации процесса. Так, приступы, которым предшествуют галлюцинации или ауры двигательного характера, наблюдаются при опухоли лобной доли, чувствительные галлюцинации - в теменной, обонятельные, слуховые, сложные зрительные - в височной, простые зрительные - в затылочной доле.
Вторичная очаговая симптоматика делится на симптомы «по соседству» и на расстоянии.
Вторично-очаговая симптоматика обусловлена смещением, придавленням (дислокацией) участков мозга или его ствола к выступлениям черепа, намета мозжечка, серпоподидного отростка или нарушением кровоснабжения при сдавлении опухолью сосудов мозга.
Наиболее опасными для жизни при объемных процессах головного мозга (опухоль, гематома, абсцесс и др.). Являются дислокационные синдромы, которые могут быть обусловлены такими видами вклинения мозга:
1) полулунных вклинением под фалькс;
2) височно-тенториальных;
3) мозжечковая-тенториальных;
4) вклинение миндалин мозжечка в шейно-затылочно-дуральная воронку.
При этом на фоне прогрессирующего нарушения сознания наблюдаются усиление головной боли, рвота, брадикардия, артериальная гипертония, нарастание глазодвигательных нарушений, вегетативных расстройств, усиление пирамидных расстройств, тонические судороги, аритмия, рост частоты дыхания с нарушением его ритма вплоть до остановки, снижение АД, клиническая смерть.
Диагностика опухолей головного мозга
Основывается на данных неврологического осмотра и дополнительных методов исследования.Краниография
Краниография (обзорная в 2-х проекциях и прицельная) выявляет ряд изменений:1) Краниографични признаки (симптомы), обусловлены повышением внутричерепного давления (внутричерепной гипертензией):
а) остеопороз спинки турецкого седла;
б) истончение костей черепа, углубление пальцевых вдавлений - у детей старшего возраста, молодых людей;
в) расхождение швов - у детей младшего возраста.
При длительном течении гипертензивного синдрома могут наблюдаться утончение блюменбахова ската (сlиvus os occipitalis), усиление сосудистого рисунка, пороге крыльев основной кости.
2) Прямые очаговые краниографични симптомы:
а) обызвествление (могут звапнюватися эхинококк, цистицерк, токсоплазмоз, плоскостные гематомы, опухоли головного мозга);
б) истончение и разрушение костей черепа (разрушение полное и неполное) - как результат действия дермоидная опухолей;
в) гиперостоз (утолщение кости: игольчатые, плоскостные, грибовидные - характерны для доброкачественных опухолей костей черепа и менингиом);
г) усиление сосудистого рисунка в результате:
- Увеличение калибра существующих сосудов,
- Появления новообразованных сосудов с нетипичным ходом и разветвлением.
3) Косвенные очаговые краниографични симптомы являются результатом смещения объемным процессом «физиологических» звапнень:
а) шишковидной железы;
б) твердой мозговой оболочки, в том числе, серповидного отростка;
в) сосудистых сплетений;
г) сосудов.
4) Краниографични симптомы эндокринных расстройств, которые характерны для опухолей диэнцефальной области (изменение костей черепа при явлениях акромегалии).
Эхоэнцефалография
Эхоэнцефалография (ЭхоЭГ) позволяет выявлять смещение срединных структур мозга при расположении опухоли в полушариях мозга. Смещение М-эхо в таких случаях может достигать 10 и более миллиметров. При опухолях субтенториально локализации смещения М-эхо, как правило, не возникает, однако на ехоенцефалограми можно обнаружить другие косвенные признаки опухоли, а именно - признаки нарастающей гипертензии, на что указывает увеличение размеров желудочков.При электроэнцефалографии (ЭЭГ) основной характерным признаком опухолей головного мозга является появление очагов биоэлектрической активности, которые часто соответствуют локализации опухоли. иногда рядом с этими очагами выявляются зоны епиактивности. При выраженном гипертензионно синдроме общие изменения биоэлектрической активности могут преобладать над очаговыми.
Пнсвмоенцефалография и пневмовентрикулография
Пнсвмоенцефалография и пневмовентрикулография позволяют выявить смещение (дислокацию) желудочков мозга и цистерн, изменение их формы (деформацию), увеличение размеров (гидроцефалией) желудочков мозга и субарахноидального пространства.Люмбальная пункция
Люмбальная пункция при опухолях головного мозга может быть малоинформативны. При определенных локализациях опухолей (субтенториальных) существует реальная опасность вызвать вклинение структур мозга. При люмбальной пункции обнаруживают преимущественно повышение давления спинномозговой жидкости. Белково-клеточная диссоциация (повышение количества белка при нормальном цитоз) более характерна для неврином слухового нерва и базальных менингиом, хотя наблюдается и при других видах опухолей мозга. При злокачественных опухолях плеоцитоз может достигать нескольких сотен клеток. иногда в ликворе можно обнаружить клетки опухолей.Ангиография
При ангиографии важнейшими признаками опухоли головного мозга является смещение сосудов и их основных разветвлений, появление новых сосудов, также отмечают изменение длительности фаз ангиографии. Ангиография имеет решающее значение для выявления источников кровоснабжения опухоли, помогает в постановке топического диагноза и определении гистоструктуры опухоли.Компьютерная томография
Наиболее информативной в диагностике опухолей головного мозга является компьютерная томография (КТ) - метод послойного обследования структур мозга, основанный на различной способности поглощать рентгеновские лучи и магнитно-резонансная томография (МРТ). Последний метод основан на явлении ядерно-магнитного резонанса, за открытие которого в 1946 году и. Парцелл и Ф. Блох получили Нобелевскую премию.Эти методы позволяют получать изображение, по качеству можно сравнить с гистологическим срезом, при этом исследования можно проводить в любой плоскости мозга. На срезах оказываются не только структурные и патологические изменения, но и физико-химические и патофизиологические процессы как всего мозга, так и его отдельных структур. При МРТ можно проводить не только функциональное исследование самого мозга, но и выполнять магнитно-резонансную ангиографию, не требующую проведения пункции артерий. МРТ позволяет построить трехмерной реконструкции исследуемой области, выделить сосудистую сеть и даже отдельные нервы, проходящие в субарахноидальном пространстве, все это создает оптимальные условия для раннего выявления опухолей головного мозга, планирование объема и особенностей хирургического вмешательства и проведения послеоперационного контроля.
Радиоизотопное сканирование
Радиоизотопное сканирование - метод основан на способности и радиоактивных изотопов, введенных в организм, накапливаться в опухоли в большем количестве, чем в окружающих тканях, что регистрируется с помощью специальных счетчиков. Метод позволяет примерно в половине случаев выявить (опухоль и уточнить ее расположение.Лечение опухолей головного мозга
Лечение опухолей головного мозга преимущественно хирургическое. При доброкачественных опухолях проводится микрохирургическое (ликування. При злокачественных применяется комбинированное лечение - хирургическое в сочетании с химиотерапией, лучевой и иммунотерапией.Хирургическое лечение
При большинстве внемозговых опухолей (менингиомы, шванома, аденомы гипофиза) удается полностью удалить опухоль и избежать рецидивов. Операционный риск зависит от состояния больного, сопутствующих заболеваний, размеров и локализации опухоли, сложности операции. Резекция опухолей большого размера связана со значительным повреждением здоровых участков мозга, что сказывается на неврологическом статусе и конечном результате лечения. Высокий риск характерен для локализации опухолей, расположенных в полости III желудочка, области гипоталамуса, ствола, большого затылочного отверстия и опухолей, тесно соединенных с магистральными сосудами - сонного артерией или синусами мозга.Для удаления опухолей мозга используют различные подходы к пораженным участкам мозга, преимущественно используя краниотомии. Опухоли гипофиза в большинстве случаев удаляют транссфеноидальная доступом. В связи с появлением эндоскопической техники появилась возможность удалять внутрижелудочковой опухоли через специальный тубус, введенный в желудочковую систему через небольшой фрезовий отверстие. В случаях неоперабельных опухолей с целью уменьшения клинических проявлений опухоли и снятия выраженности гипертензионно синдрома проводится декомпрессивные трепанация. В случаях окклюзионной гидроцефалии и невозможности устранить причину ее возникновения используют различные типы шунтирующих операций (вентрикулоперитонеальне шунтирование, вентрикулоцистернальне (операция Торкильдсен) и др.. Использование увеличительной оптики и микрохирургического инструментария позволило визуализировать ранее недоступные структуры и резко снизить частоту операционных осложнений и послеоперационную летальность. Оптимальным результатом хирургического лечения опухоли является полное ее удаление. В случаях неблагоприятного расположения опухоли с целью предотвращения травматизации жизненно важных структур мозга или появления грубого неврологического дефицита используют субтотальное удаления, когда опухоль удаляется практически полностью, оставляя лишь часть ее в функционально важных зонах мозга. При внутримозговых опухолях, для которых характерен преимущественно инфильтративный рост, полное удаление невозможно без значительного травматизации интактных структур мозга и появления выраженного неврологического дефицита. В таких случаях возможно частичное удаление, поскольку при этом значительно снижается внутричерепное давление, что увеличивает эффективность последующей лучевой и химиотерапии.



